Nutzen und Schaden gegeneinander abwägen
Es gibt zahlreiche Beispiele für sinnvolle Screeninguntersuchungen. Am weitesten verbreitet ist bei Erwachsenen vermutlich die in der Grundversorgung routinemäßig durchgeführte Untersuchung auf Risikofaktoren für Herzerkrankungen und Schlaganfall. Vieles spricht dafür, dass Bluthochdruck, ein hoher Cholesterinspiegel und Rauchen das Risiko für diese Krankheiten erhöhen und dass man Herzinfarkten und Schlaganfällen vorbeugen kann, indem man Personen mit diesen Risikofaktoren identifiziert, berät und entsprechend behandelt.
Phenylketonurie-Screening: eindeutige Vorteile
Neugeborene werden routinemäßig auf Phenylketonurie (PKU), eine erbliche Stoffwechselstörung, untersucht. Babys mit PKU sind nicht in der Lage, die Aminosäure Phenylalanin abzubauen, die in alltäglichen Nahrungsmitteln wie Milch, Fleisch, Fisch und Eiern vorkommt. Bleibt die Krankheit unbehandelt, reichert sich das Phenylalanin im Blut an und führt zu schwerwiegenden irreversiblen Hirnschädigungen. Für den PKU-Test müssen nur wenige Tropfen Blut aus der Ferse des Säuglings entnommen und im Labor untersucht werden. Wenn dieser «Fersen-Pricktest» positiv ausfällt und die Diagnose durch weitere Untersuchungen bestätigt wird, werden die betroffenen Babys mit einer Spezialdiät behandelt, die ihnen zu einer normalen Entwicklung verhilft.
Screening auf Bauchaortenaneurysma: Einsatz mit Bedacht
Am anderen Ende des Altersspektrums kann das Screening auf ein Bauchaortenaneurysma von Vorteil sein. Die Aorta ist das wichtigste Blutgefäß im Körper (Hauptschlagader). Sie zieht vom Herzen durch die Brust (den Thorax) in den Bauchraum (das Abdomen). Bei manchen Menschen wird die Bauchaortenwand im Alter schwächer, sodass es allmählich zu einer Aussackung kommt – man spricht in diesem Fall von einem Aneurysma, einer Gefäßerkrankung, die nur selten Symptome verursacht und am häufigsten bei Männern ab 65 Jahren auftritt. Große Aneurysmen können ohne Vorwarnung schließlich platzen, sodass Blut in den Bauchraum fließt, was oftmals zum Tod führt. [8]
Solche Belege für die Häufigkeit von Aneurysmen bei älteren Männern können den Ausgangspunkt für die Einführung eines Screeningprogramms bilden. In Großbritannien beispielsweise wird Männern (aber nicht Frauen) ab dem 65. Geburtstag ein Ultraschallscreening angeboten. Ultraschallaufnahmen (Scans) können große Aneurysmen darstellen, sodass die betroffenen Männer fachärztlich beraten und (meist operativ) behandelt werden können. Männer mit kleineren Aneurysmen werden mithilfe weiterer Ultraschalluntersuchungen überwacht; Männer, deren Aorta keine Aussackungen zeigt, benötigen kein weiteres Screening. Von entscheidender Bedeutung ist sowohl die Screening- als auch die Operationsqualität. Da die Aneurysmachirurgie einen größeren Eingriff darstellt, würde bei hohen Komplikationsraten mehr Männern geschadet als geholfen werden.
Brustkrebs-Screening: etabliert, aber nach wie vor umstritten
Da die routinemäßige Brustuntersuchung mittels Mammographie-Screening in vielen Ländern etabliert ist, könnte man wohl annehmen, es lägen fundierte Belege dafür vor, dass die Vorteile der Mammographie ihre Nachteile überwiegen. Ein US-amerikanischer Gesundheitsexperte brachte dies 2010 mit folgenden Worten zum Ausdruck:
Kein Screeningtest ist jemals gründlicher untersucht worden. In den vergangenen 50 Jahren haben mehr als 600 000 Frauen an zehn randomisierten Studien mit jeweils einer Nachbeobachtung von ungefähr zehn Jahren teilgenommen.» Aber, so merkte er weiter an: «Angesichts dieser außergewöhnlichen Forschungsanstrengungen entbehrt es doch nicht einer gewissen Ironie, dass das Mammographie-Screening unter Medizinern nach wie vor eines der strittigsten Themen darstellt. [9]
Woran liegt das? Ein wesentlicher Grund ist, dass es den Frauen von Screeninganbietern und Patientengruppen als vernünftig «verkauft» wird. In der Broschüre, die Frauen mit der Einladung zum Brustkrebs-Screening erhalten, werden die Vorteile hervorgehoben, während über die Nachteile, Grenzen und Folgen der Mammographie hinweggegangen wird. [10] Dabei führt die Mammographie nicht nur zu einer frühzeitigen Diagnose, sondern auch, genauso wie beim Prostatakarzinom (s. unten), dazu, dass Krebsarten diagnostiziert werden, die den Patienten zu Lebzeiten niemals gesundheitliche Probleme bereitet hätten. Und natürlich muss man unweigerlich auch mit falsch positiven Ergebnissen rechnen, d. h. der diagnostische Test kann positiv ausfallen, obwohl die Erkrankung gar nicht vorliegt.
Die zuverlässigsten Belege stammen aus der systematischen Überprüfung der Ergebnisse klinischer Studien, in denen die Frauen nach dem Zufallsprinzip (randomisiert) einem Screening oder keinem Screening zugeteilt wurden. Und die Ergebnisse sind sehr aufschlussreich. Wie sie zeigen, müssen 2000 Frauen regelmäßig über zehn Jahre gescreent werden, damit eine von ihnen insofern von diesem Screening profitiert, dass sie nicht an Brustkrebs verstirbt. Gleichzeitig werden aber aus zehn gesunden Frauen infolge des Screenings «Krebspatientinnen», die unnötigerweise behandelt werden. Bei diesen Frauen hat die Mammographie tatsächlich Gewebeveränderungen nachgewiesen, die aber so langsam (oder sogar gar nicht) wachsen, dass sie sich niemals zu einem echten Karzinom entwickelt hätten. Diesen gesunden Frauen wird dann ein Teil ihrer Brust oder sogar die ganze Brust entfernt, und danach erhalten sie häufig eine Strahlen- und manchmal auch noch eine Chemotherapie. [11]
Des Weiteren kommt es bei 200 von 2000 gescreenten Frauen zu einem falschen Alarm durch falsch positive Befunde, die weiter abgeklärt werden müssen: Die psychische Belastung, unter der die Betroffenen stehen, bis und auch noch nachdem sie wissen, ob sie an Krebs erkrankt sind, kann sehr schwerwiegend sein. Darüber hinaus wird Frauen die Mammographie oft zusammen mit Empfehlungen zur Selbstuntersuchung der Brust oder zu Brustbewusstsein angeraten – beides Methoden, die nachweislich ebenfalls mehr Schaden anrichten als nutzen. [12]
Ein britischer Gesundheitsexperte hat darauf hingewiesen, dass das Potenzial für einen individuellen Nutzen des Mammographie-Screenings sehr gering ist. Er merkte dazu an: «Das ist nicht allen klar. Zum Teil ist dies auf die Verschleierung seitens der Organisatoren von Mammographiediensten zurückzuführen, die der Meinung sind, dass sie die Vorteile herausstreichen müssen, um eine passable Compliance [mit dem Screening] sicherzustellen.» In einer Bewertung der im Jahr 2010 verfügbaren Evidenz erklärte er: «Mammographie rettet Leben – dies trifft in stärkerem Maße für ältere Frauen zu; aber es birgt auch gewisse Nachteile.» Mit den Nachteilen meint er die Überdiagnostizierung und die falsch positiven Befunde. Kritisch bemerkte er, dass die unvoreingenommene vollständige Untersuchung aller Einzelergebnisse aus neueren Screeningstudien noch aussteht. [13] Während wir auf eine solche unparteiische Evaluation noch warten, erhalten Frauen auch weiterhin Einladungen zum Mammographie-Screening. Zumindest müssen ihnen dann aber hinreichend ausgewogene Informationen zur Verfügung gestellt werden, aufgrund derer sie (zusammen mit ihrer Familie und, wenn sie das wünschen, ihrem Arzt) entscheiden können, ob sie an diesem Screening teilnehmen möchten – oder nicht.
Prostatakarzinom-Screening: deutliche Nachteile bei unklaren Vorteilen
Das Prostatakarzinom, die weltweit zweithäufigste Krebsart bei Männern [14], lässt sich grob in zwei Typen unterteilen. Manche Männer leiden an einer aggressiven Form der Krankheit; diese gefährlichen Karzinome breiten sich rasch aus und gehen mit einer hohen Sterblichkeit (Mortalität) einher. Viele der Erkrankten haben aber ein langsam wachsendes Karzinom, das für sie zu Lebzeiten niemals zu einer Bedrohung führen würde. Im Idealfall würde man bei einer Screeninguntersuchung die gefährlichen Karzinome entdecken (und hoffen, dass sie behandelbar sind), nicht aber die langsam wachsenden. Der Grund ist, dass die Behandlung beider Formen des Prostatakarzinoms belastende Nebenwirkungen wie Inkontinenz und Impotenz mit sich bringt – ein hoher Preis also, den man auch dann bezahlen muss, wenn das Karzinom eigentlich gar keine Probleme verursachen würde. [15]
Die Mehrzahl der an einem Prostatakarzinom erkrankten Männer weist erhöhte Blutkonzentrationen einer Substanz auf, die man prostataspezifisches Antigen (PSA) nennt. Allerdings gibt es keinen eindeutigen Grenzwert, mit dessen Hilfe man Männer mit Prostatakrebs von Männern ohne Prostatakrebs unterscheiden könnte [16], und nicht weniger als einer von fünf Männern mit einem behandlungsbedürftigen Prostatakarzinom hat normale PSA-Spiegel. Zudem ist das PSA, entgegen seinem Namen, alles andere als «spezifisch», denn auch gutartige Prostatatumoren, Infektionen und sogar einige frei verkäufliche Schmerzmittel können zu einem Anstieg der PSA-Spiegel führen. Allein aus diesen Gründen weist das PSA als Screeningtest gravierende Schwächen auf.
Und doch wird die routinemäßige Durchführung von PSA-Tests bei gesunden Männern von Ärzten, Patientengruppen und Unternehmen, die diese Tests verkaufen, leidenschaftlich befürwortet und ist in vielen Ländern auch verbreitet eingeführt worden. Die das PSA-Screening befürwortende Lobby hat sich besonders lautstark in den USA zu Wort gemeldet, wo alljährlich schätzungsweise 30 Millionen Männer in dem Glauben getestet werden, dies sei sinnvoll. Welche Belege gibt es also für die Behauptung, dass die Früherkennung von Prostatakrebs mittels PSA-Screening das Behandlungsergebnis der Betroffenen verbessert, und was weiß man über die mit diesem Test verbundenen Nachteile?
| Überdiagnostizierung des Prostatakarzinoms |
| «Das Prostatakarzinom gilt als Paradebeispiel für Überdiagnostizierung. Das bedeutet nicht, dass es nicht Männer gibt, die durch die Früherkennung vor einem vorzeitigen, durch Prostatakrebs bedingten Tod bewahrt werden. Aber … es gibt kaum eine Möglichkeit, vorab festzustellen, welche Männer von einem Screening profitieren und welche sich unnötigerweise einer Therapie unterziehen – oftmals mit einschneidenden unerwünschten Folgen für ihr Leben. Das wesentliche Problem besteht darin, dass wir durch das Prostatakrebs-Screening und die Untersuchungen sehr viel mehr Prostatakarzinome entdecken als jemals zuvor, und so merkwürdig das auch anmuten mag: Viele dieser Karzinome würden niemals zu einer Lebensbedrohung werden. In der Vergangenheit hätten diese Männer niemals erfahren, dass sie an Prostatakarzinom erkrankt sind. Sie wären nicht wegen ihres Prostatakarzinoms, sondern mit ihm, d. h. an etwas anderem, verstorben. Durch den Nachweis all dieser indolenten (schmerzlosen) Prostatakarzinome erhalten heutzutage mehr Männer die Diagnose Prostatakrebs als jemals zuvor – daher auch der Begriff ‹Überdiagnose›. Dies ist das Grunddilemma, vor dem jeder Mann steht, der einen solchen Screeningtest in Erwägung zieht.»
Chapman S, Barratt A, Stockler M. Let sleeping dogs lie? What men should know before getting tested for prostate cancer. Sydney: Sydney University Press, 2010: S. 25 |
| Der Entdecker des PSA meldet sich zu Wort |
| «Die Popularität des PSA-Tests hat ein immens kostspieliges Public-Health-Desaster ausgelöst. Dies ist ein Punkt, dessen ich mir schmerzlich bewusst bin – denn ich war es, der das PSA 1970 entdeckt hat.
Amerikaner geben enorm viel Geld für Untersuchungen zur Früherkennung von Prostatakrebs aus. Die jährlichen Kosten für das PSA-Screening belaufen sich auf mindestens 3 Milliarden Dollar; ein Großteil dieser Summe wird von der öffentlichen Krankenversicherung Medicare und der Veteranen-Versorgungsbehörde Veterans Benefit Administration aufgebracht. Das Prostatakarzinom mag zwar in der Presse eine hohe Aufmerksamkeit genießen, aber sehen wir uns einmal die Zahlen dazu an: Bei amerikanischen Männern liegt die Lebenszeitwahrscheinlichkeit, mit einem Prostatakarzinom diagnostiziert zu werden, bei 16 %; die Wahrscheinlichkeit, daran zu versterben, beträgt dagegen nur 3 %. Das liegt daran, dass die Mehrzahl der Prostatakarzinome langsam wächst. Mit anderen Worten: Männer, die das Glück haben, ein hohes Alter zu erreichen, sterben sehr viel eher mit als wegen Prostatakrebs. Und selbst dann ist der Test kaum effizienter, als eine Münze zu werfen. Seit vielen Jahren versuche ich nun schon klarzustellen, dass der PSA-Test ein Prostatakarzinom nicht nachweisen kann. Was aber noch viel wichtiger ist: Er kann nicht zwischen den beiden Typen des Prostatakarzinoms unterscheiden – dem, das tödlich verläuft, und dem, das nicht tödlich ist.» Ablin RJ. The great prostate mistake. New York Times, 10. März 2010. |
Inzwischen ist auch hochwertige Evidenz für die Vor- und Nachteile des PSA-Screenings verfügbar. Im Jahr 2010 wurden die Ergebnisse aller relevanten Studien systematisch ausgewertet. Diese Bewertung ergab, dass das PSA-Screening die Wahrscheinlichkeit einer Prostatakrebsdiagnose erhöhte (was ja auch zu erwarten ist), dass es aber keine wissenschaftlichen Belege für einen Einfluss auf die krebsbedingte Sterblichkeitsrate oder die Gesamtsterblichkeit gibt. [17]
Wendet sich das Blatt also nun gegen das PSA-Screening? Ginge es nach Richard Ablin, dem Entdecker des PSA, dann würde genau das eintreten, was er bereits seit vielen Jahren propagiert. 2010 schrieb er dazu in einem Beitrag:
Ich hätte mir niemals träumen lassen, dass meine vier Jahrzehnte zurückreichende Entdeckung zu einem solchen profitgesteuerten Desaster im Gesundheitswesen führen würde. Die Ärzteschaft muss sich der Realität stellen und diesen unangemessenen Einsatz des PSA-Screenings stoppen. Das würde Milliarden Dollar einsparen helfen und Millionen Männern unnötige, kräftezehrende Behandlungen ersparen.
Zumindest sollte jeder Mann über die Grenzen des Tests und seine möglichen unerwünschten Folgen beraten werden, bevor er sich einem PSA-Test unterzieht. Eine Gruppe von Experten hat darauf hingewiesen, dass «[Männer] darüber aufgeklärt werden sollten, dass der Test [ihnen] keine Auskunft darüber geben kann, ob sie an einer lebensbedrohlichen Krebserkrankung leiden, dass er sie aber durch einen Dschungel von Tests und Behandlungen führen könnte, auf die sie vielleicht lieber verzichtet hätten.» [18]
Lungenkrebs-Screening: früh, aber nicht früh genug?
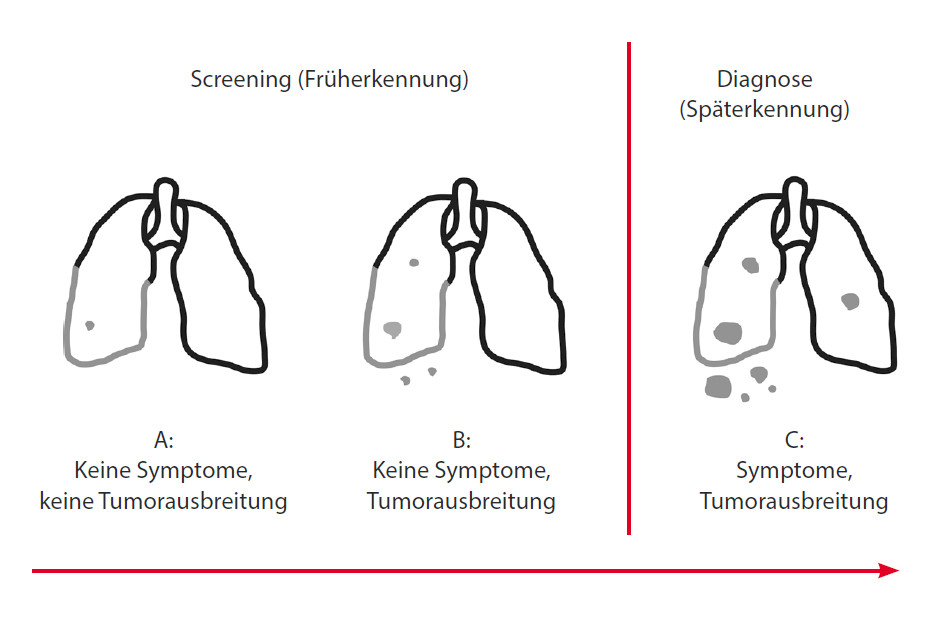
Durch ein Screening kann die Krankheit früher diagnostiziert werden, aber sie wird nicht immer früh genug nachgewiesen, um einen Unterschied zu bewirken (Abb. 6).
Einige Krebsarten wie beispielsweise das Lungenkarzinom breiten sich im Körper aus, bevor der Patient Symptome zeigt und das Vorhandensein der Krebserkrankung durch Untersuchungen nachweisbar ist. Versuche, Lungenkrebs mithilfe von Thorax-Röntgen nachzuweisen, veranschaulichen dieses Problem (s. Stadium B in Abb. 6). In den 1970er-Jahren ergaben mehrere großangelegte Studien mit Starkrauchern, dass die Krebserkrankungen zwar früher entdeckt wurden, es ließ sich aber nicht nachweisen, dass dadurch auch die Anzahl der lungenkrebsbedingten Todesfälle abnahm. Die in den Röntgenaufnahmen sichtbaren Lungenkarzinome hatten sich bereits über die Lunge hinaus ausgebreitet. Somit lebten diese Patienten länger mit ihrer Krebsdiagnose und wurden auch früher behandelt, doch es gab keinen Anhaltspunkt dafür, dass dieser Umstand sich auf ihre Lebenserwartung auswirkte.
| Wie Screenings verkauft werden |
| «Screening zu verkaufen kann ziemlich einfach sein: Angst verbreiten, indem man das Risiko übertreibt. Hoffnung schüren, indem man den Screeningnutzen übertreibt. Und auf keinen Fall die Nachteile erwähnen. Besonders einfach ist dies beim Thema Krebs – denn keine Diagnose ist gefürchteter. Und wir alle kennen das Mantra: Früherkennung ist der beste Schutz. Wenn Sie Zweifel äußern, dann könnte es Ihnen passieren, dass man Ihnen rät, Ihren Geisteszustand untersuchen zu lassen: ‹Wenn Sie eine Frau und über 35 Jahre alt sind, sollten Sie sich zur Mammographie anmelden. Es sei denn, Sie sind noch immer nicht davon überzeugt, wie wichtig das ist. Dann könnte es aber sein, dass Sie nicht nur Ihre Brust untersuchen lassen sollten.› (Plakat der American Cancer Society).
Botschaften, die uns ein Screening verkaufen wollen, sind allgegenwärtig. In den Nachrichten hören wir regelmäßig Geschichten von berühmten Personen, die uns versichern, dass sie der Früherkennung einer Krebserkrankung ihr Leben zu verdanken haben. Selten sind dagegen Geschichten über Menschen zu lesen, die durch Überdiagnostizierung und Überbehandlung Schaden genommen haben. In gängigen Zeitschriften lesen wir emotional aufgeladene, aber vollkommen unrepräsentative Geschichten über junge Frauen mit Brustkrebs und ihre Angst davor, daran zu sterben und ihre kleinen Kinder zurücklassen zu müssen. Medizinische Zentren nutzen das Screening als Geschäftsstrategie, indem sie, um Patienten anzulocken, kostenlose Untersuchungen anbieten. Öffentliche Werbebotschaften – wie der oben zitierte Slogan der American Cancer Society – sprechen für sich selbst.» Woloshin S, Schwartz LM. Numbers needed to decide. Journal of the National Cancer Institute 2009; 101: 1163–1165. |
In einer neueren, großen randomisierten Studie, an der 53000 aktuelle und ehemalige starke Raucher teilnahmen, wurde das Röntgen-Thorax-Screening mit einem besonderen Verfahren der Computertomographie (CT), der sog. Spiral CT, verglichen. Zwei Patientengruppen wurden drei jährlichen Screeninguntersuchungen zugeteilt. Mithilfe der Spiral-CT konnte das Lungenkarzinom in einem noch früheren Stadium diagnostiziert werden als mit dem Röntgen-Thorax, und bei einem kleinen Anteil der Patienten wurde die Diagnose früh genug gestellt (Stadium A in Abb. 6), sodass eine nutzbringende Behandlung eingeleitet werden konnte (346 lungenkrebsbedingte Todesfälle in der Gruppe mit Spiral-CT gegenüber 425 in der Gruppe mit Röntgen-Thorax). Doch ging dieses günstige Behandlungsergebnis zulasten eines großen Anteils von Studienteilnehmern, bei denen die Lungenkrebsdiagnose irrtümlich gestellt wurde. Insgesamt verstarben im Laufe der achtjährigen Nachbeobachtungszeit pro 1000 starke Raucher, die jedes Jahr drei Röntgenoder CT-Untersuchungen erhalten hatten, drei Patienten weniger an Lungenkrebs. Aber 13 starben trotz Früherkennung an Lungenkrebs, und 233 erhielten einen falsch positiven Befund, der eine weitere Diagnostik erforderlich machte. [19]